Regenerative surgery의 성공을 좌우하는 요소는?


얼마 전 사석에서 Peri-implantitis에 대한 흥미로운 이야기를 들었다. ‘Peri-implantitis 수술 중 Regeneration은 실패율이 높아서 주로 임플란트를 제거하고 다시 식립한다’는 이야기였다. 첫 수술의 성공 여부가 참 중요하다는 생각이 들었다. 아마도 첫 수술이 실패했다면 나 또한 재생보다는 제거와 다시 식립하기를 선호하지 않았을까 생각한다. 그렇다면 첫 사례의 성공을 위해 가장 중요한 요소는 무엇일까?
가장 중요한 것은 내가 가진 임플란트 치료에 대한 가치관과 우리의 의료환경이 아닐까 생각한다. Regenerative한 접근방식은 말 그대로 임플란트 주위 상실된 골 부위에 골 재생을 시도하는 치료방식이다. 여기서 중요한 것은 많은 임상가들이 실패 가능성 때문에 이 술식을 주저한다는 것이다.
또한 얼마 되지 않는 수가 문제도 큰 걸림돌이기도 하다.
술식을 제대로 하려면 최소 30~40분은 소요되는데 이에 상응하는 수가는 인건비도 안 될 정도로 야박하다. 이러한 이유로 어느 원장님은 임플란트를 제거하는 쪽으로 치료 계획을 많이 잡는다고 한다. 하지만 이 또한 문제가 있는 것이 ‘내가 심어놓은 임플란트를 제거하고 다시 심겠다’ 아니면 ‘제거하자’라고 환자를 설득할 때, 몇 사람이나 ‘아이고, 고맙습니다’ 혹은 ‘원장님 시키시는 대로 무조건 하겠습니다’라고 반응할까? 그래서 필자는 돈은 안되지만 임플란트주위염을 극복하고 임플란트의 수명연장을 해주는 것이 얼마나 보람되고 가치 있는 일인지 강조하고 싶다.
그럼, Regenerative Surgery를 잘하려면 어떻게 해야 할지 다시 한 번 포인트만 짚어보고자 한다.
첫째, Indication을 잘 잡아야만 한다.
우리가 Regeneration을 통해 추구하는 궁극적인 목표는 결국 Probing Depth Reduction이다. 이는 Resective Surgery에서도 언급했지만 Pocket의 깊이를 줄임으로써 환자들이 잘 닦을 수 있는 환경을 만들어준 후 잘 닦게 되면 플라그의 침착이 줄어들고 결국 염증도 줄거나 사라지게 된다. Resective Surgery의 경우에는 연조직을 제거해서 목적을 달성했지만 Regenerative Surgery인 경우에는 Bone Filler를 통해 탐침이 허용됐던 부위를 메꿔주면서 Pocket Depth 혹은 정식 명칭으로는 Probing Pocket Depth를 줄여주게 된다.
그래서 재생형 수술법은 이런 경우에 시행했으면 한다.
0. 비외과적 치료로 병소가 잘 해결되지 않는 경우
1. 심미적으로 크게 중요하지 않은 부위
2. 골 파괴가 일어났지만, 골벽이 양호하게 보존돼 있는 경우(특히 3-wall defect or circumferential defect)
여기서 자연스럽게 Case Selection 이야기를 할 수 있을 것 같다. 가장 중요한 포인트는 임플란트 주위 소실된 골이 어떤 형태로 존재하는가이다. 소실된 골 형태가 Contained Defect인 경우는 Regenerative Surgery의 좋은 Indication이 될 수 있으나 Non-contained Defect인 경우 Regeneration은 힘들다고 볼 수 있다.
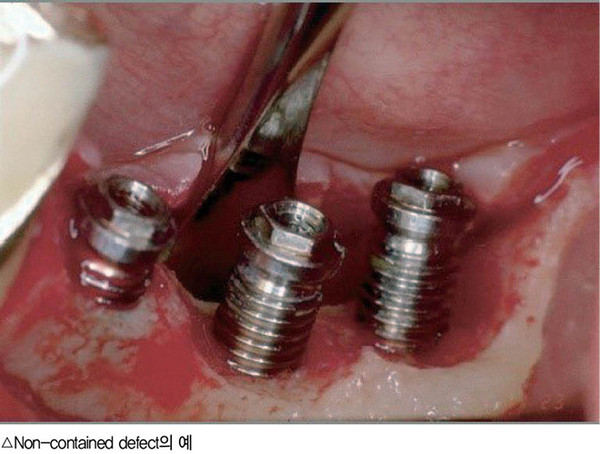
Schwarz는 2007년 논문에서 또한 옆 그림과 같이 Non-contained Defect에서 Intrabony Component가 없는 경우 이를 Suprabony Component라 규정했다. 이러한 경우 Regeneration은 당연히 불가능하거나 정말로 어렵다. 축만 가운데 하나 있고, 이를 중심으로 골이식재를 다져 차폐막으로 덮은들 이를 둘러싸서 붙잡아줄 골벽이 없기에 와르르 무너지게 된다. 정말 공든 탑이 무너진다. 이러한 과학의 섭리는 인간의 힘으론 해결하기 어려운 것 같다.
세 번째는 염증 조직의 완전한 제거와 Biocompatible한 재료의 선 이다. 염증조직의 제거가 Regeneration Surgery에서 가장 어려운 부분이 아닌가 생각한다. 기구 접근도 어렵고, 염증조직은 매우 단단하게 붙어 있다. 어떤 경우는 뜯어내야 할 때도 있다. 제거된 염증 조직을 모으면 그 양이 생각보다 많다는 것을 알 수 있다. 완전히 제거될 때까지의 시간은 숙련도에 따라서 차이가 있겠지만 대략 15~20분은 익히 들어가지 않을까 생각한다.
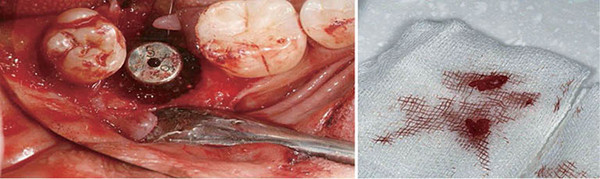
네 번째는 생체친화적인 재료와 멤브레인의 사용이다.
표면 소독이 완료되면 Defect 부위에 Biomaterial을 채우고 흡수성 멤브레인으로 덮어준다. 이때 골이식재는 기호에 따라 다르지만, 개인적으로 스폰지 형태의 Collagen Matrix-type bone을 사용한다.
사용이 편리하고 뼛가루들이 여기저기 흩어져 다니는 것을 방지할 수 있기 때문이다. 여기서 잠깐, 멤브레인의 사용이 꼭 필요하냐고 여쭤보는 분들이 참 많다. 안타깝게도 “네”라고 말씀드려야 할 것 같다.
개원을 해본 경험으로 개원가의 현실을 너무도 잘 알기 때문에 어렵다는 것을 너무나 잘 안다. 하지만 재료의 사용 여부나 수가적 현실이 Biology를 바꿀 수는 없다고 생각한다.
멤브레인을 써서 얻는 Wound Protection과 Stability는 분명 생성되는 골의 질과 직결된다. 모든 Wound Healing의 과정은 매우 빨리 일어나므로 흡수성 멤브레인이 2주밖에 못 버티고 흡수가 된다고 하더라도 괜찮다.
여기서 굳이 멤브레인을 쓰지 않겠다면 Matrixtype의 Bone을 써보는 것이 어떨까? Roccuzzo는 재생형술식에 멤브레인 없이 Matrixtype Bone만 사용해 좋은 결과를 보여주고 있다.
마지막으로 임플란트 제거 기준은 어떨까?
임플란트 제거는 골유착을 전체적으로 상실해서 흔들릴 때나 골파괴가 심해 Bone Loss가 임플란트 전체 길이의 2/3를 넘어설 때 추천한다. 또한 식립된 각도가 적절하지 않아 잘못된 위치에 식립된 경우 관리의 어려움과 염증 때문에 임플란트 제거를 고려할 수 있다.
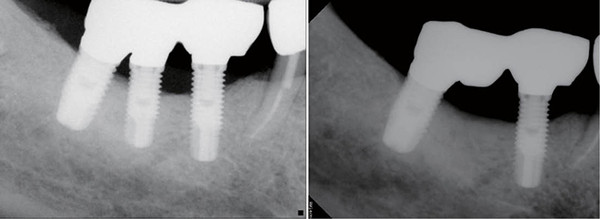
위 사진처럼 oral hygiene에 방해가 되고 지속적인 염증을 야기한다면 가운데 임플란트의 제거를 시행하는 것도 현명한 대처라 할 수 있다.


